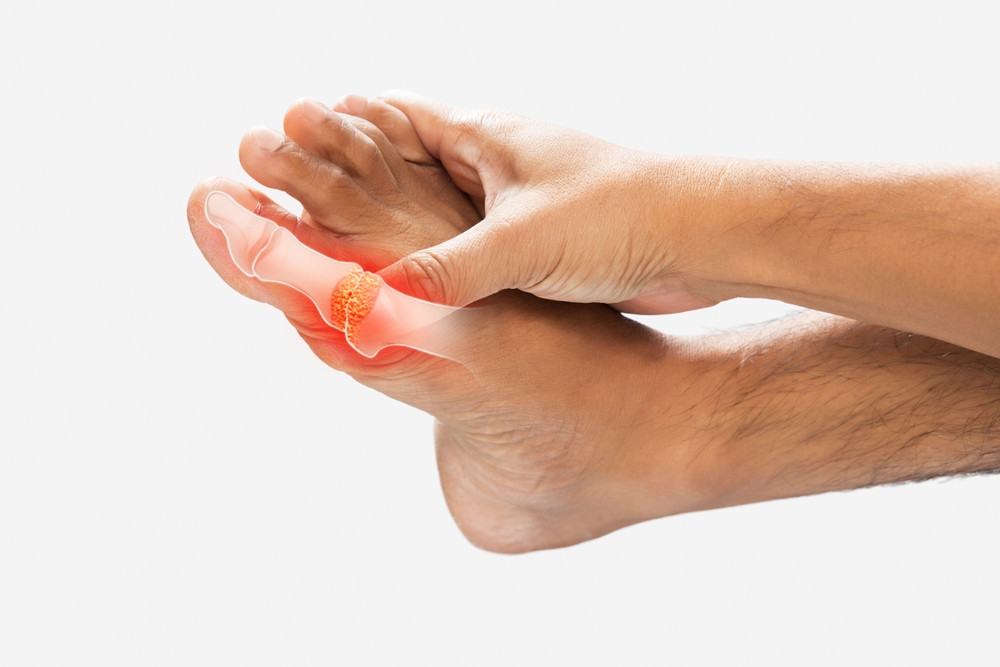
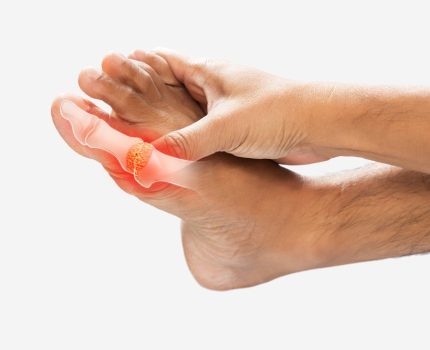
當腳趾關節莫名紅腫疼痛,甚至痛到無法走路,許多人才驚覺這可能是「痛風」來襲。痛風是一種與高尿酸有關的代謝性疾病,不僅會造成劇烈疼痛,若長期忽視,還可能導致關節變形、腎功能損害等後果。
隨著生活型態與飲食習慣的改變,痛風的發生年齡有下降趨勢,成為中壯年族群常見的健康困擾。本文將深入探討痛風治療的各種方式,包含急性發作時的處理、長期藥物控制、飲食與生活型態調整,以及預防復發的關鍵原則。
什麼是痛風?痛風的形成原因
痛風是由於體內的尿酸濃度過高,形成尿酸鹽結晶,沉積在關節中引發免疫反應所造成的炎症反應。以下是痛風的常見成因:
- 尿酸代謝異常:體內自我合成過多或無法有效排除尿酸。
- 飲食習慣不良:高嘌呤食物(如紅肉、海鮮、內臟)攝取過量。
- 酒精攝取:尤其是啤酒和烈酒會抑制尿酸排泄。
- 肥胖與代謝症候群:常與痛風併發發生。
- 遺傳因素:家族有痛風病史者風險較高。
當血中尿酸濃度高於正常值(男性>7.0mg/dL、女性>6.0mg/dL)且持續一段時間,就可能誘發痛風發作。
痛風發作的典型症狀
痛風最常發生在下肢關節,尤其是大腳趾(稱為第一跖趾關節)。典型症狀包括:
- 關節紅腫熱痛
- 發作多在夜間或清晨
- 一側單一關節為主
- 痛感強烈,甚至不能碰觸床單
若反覆發作,未妥善治療,可能導致慢性痛風,進一步破壞關節,甚至出現「痛風石」累積。
痛風治療三階段:急性期、預防期、維持期
痛風的治療分為三個階段,每一階段的目標與治療方法都不同:
1. 急性發作期:消炎止痛為主
- 非類固醇消炎藥(NSAIDs):如布洛芬、萘普生等,快速抑制炎症。
- 秋水仙鹼(Colchicine):用於早期控制發作,但副作用較多。
- 口服類固醇:用於嚴重紅腫或對NSAIDs無效者。
建議病人此時避免劇烈活動與熱敷,並抬高患肢減輕腫脹。
2. 症狀緩解後:調整體質與降尿酸
- 降尿酸藥物:如別嘌醇(Allopurinol)、非布司他(Febuxostat),抑制尿酸生成。
- 促進尿酸排出藥物:如丙磺舒(Probenecid)。
- 定期驗血:追蹤尿酸值是否維持在6.0mg/dL以下。
3. 長期維持期:避免復發與併發症
此階段需持續執行生活型態管理,包括飲食、運動與減重,以降低再次發作的風險。
飲食與生活型態調整
改變生活習慣是痛風控制的基礎,以下是幾項重要原則:
1. 飲食調整
- 避免高嘌呤食物:如動物內臟、紅肉、乾香菇、蝦蟹等。
- 減少精緻糖與果糖攝取:果糖會加重尿酸合成。
- 增加蔬果與水分攝取:幫助尿酸排出。
- 戒酒或限量:特別是啤酒。
2. 規律運動與減重
肥胖與胰島素阻抗常與痛風有關。建議每週至少150分鐘的中等強度運動,如快走、游泳。
3. 控制其他慢性病
如高血壓、高血脂、糖尿病等皆與尿酸代謝有關,需同步控制。
痛風治療常見迷思與錯誤
- 只在痛的時候吃藥:降尿酸藥物需長期服用,不能間歇停藥。
- 蔬菜也含嘌呤,不能吃?植物性嘌呤不易引發痛風,可放心食用綠色蔬菜。
- 多喝水就能解決?雖有幫助,但若尿酸過高仍需藥物控制。
- 年紀大了自然會好:實際上,年齡越大、併發症風險越高,更需積極治療。
未來痛風治療的趨勢
隨著醫學進步,痛風的治療不再僅靠傳統藥物,而朝個人化、預防性方向發展:
- 基因檢測:分析個人體質與尿酸代謝基因,制定更精準的治療計畫。
- 長效型降尿酸藥物:減少服藥頻率,提高病人順從性。
- 腸道菌相調整:研究顯示益生菌與腸道健康對尿酸代謝有潛在影響。
- AI 健康監控:透過智慧穿戴與APP追蹤發作頻率與用藥狀態。
結語:痛風不是老年病,而是可控的代謝病
痛風不僅是痛起來要人命的關節炎,更是體內代謝失衡的警訊。透過正確的痛風治療策略、持續的生活管理與醫療支持,大多數患者都能有效控制病情,並重拾活動自如的生活品質。
如果你或你的家人正為痛風所苦,建議尋求風濕免疫科或家醫科醫師協助,早期介入治療效果最佳。記住,與其忍受疼痛,不如主動管理,讓健康從現在開始。